傳染性非典型肺炎是由SARS冠狀病毒(SARS-COV)引起的一種具有明顯傳染性、可累及多個器官系統的特殊肺炎,世界衛生組織(WHO)於2003年3月將其命名為嚴重急性呼吸綜合征(Severe acute respiratory Syndrome, SARS)。其主要臨床特徵為發生瀰漫性肺炎及呼吸衰竭,較過去所知的病毒、衣原體、支原體和肺炎軍團病菌引起的非典型肺炎遠為嚴重。主要為急性起病、發熱、乾咳、呼吸困難,白細胞不高或降低、肺部浸潤和抗菌藥物治療無效。人群普遍易感,呈家庭和醫院聚集性發病,多見於青壯年,兒童感染率較低。
2002年11月開始,中國廣東等地區陸續有「傳染性非典型肺炎」病例報道,並且逐漸波及中國其他省市,截止到2003年7月10日,中國共有26個省市報告。累及報告SARS病例5327例,死亡349例,平均死亡率為6.5%。全球共有32個國家和地區發現了SARS病例,包括中國香港、東南亞國家及加拿大、美國、澳大利亞等國家和地區,截止到2003年8月7日,全球共報告病例數8422例,死亡916人,平均死亡率10.9%。當時SARS對人類而言是一種全新的傳染病,即便是目前,對SARS也尚存在很多未完全清楚的問題。
WHO把從SARS患者分離出來的病原體命名為SARS冠狀病毒(SARS-associated coronavirus, SARS-CoV),簡稱SARS病毒(SARS virus)。SARS病毒和其他人類及動物已知的冠狀病毒相比較,基因序列分析數據顯示SARS病毒並非為已知的冠狀病毒之間新近發生的基因重組所產生,是一種全新的冠狀病毒,與目前已知的三群冠狀病毒均有區別,可被歸為第四群。SARS病毒在環境中較其他已知的人類冠狀病毒穩定,室溫24OC下病毒在尿液里至少可存活10天,在痰液中和腹瀉患者的糞便中能存活5天以上,在血液中可存活15 天。但病毒暴露在常用的消毒劑和固定劑中即可失去感染性,56℃以上9O分鐘可以殺死病毒。
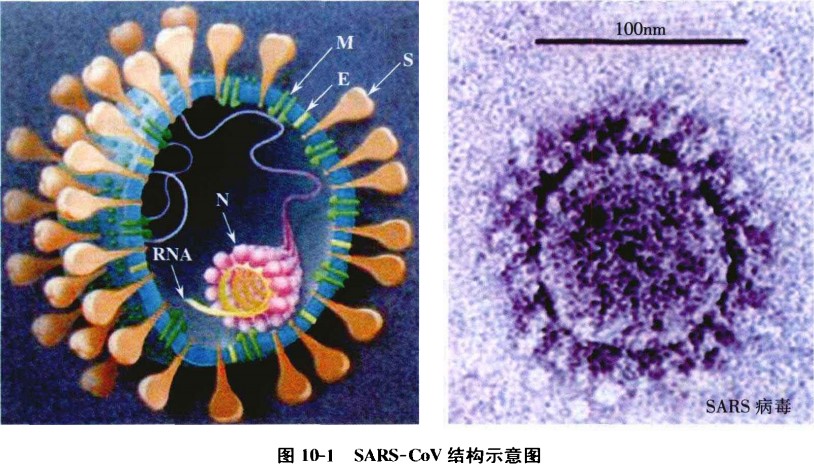
SARS病毒通過短距離飛沫、氣溶膠或接觸污染的物品傳播。發病機制未明,推測SARS病毒通過其表面蛋白與肺泡上皮等細胞上的相應受體結合,導致肺炎的發生。病理改變主要顯示瀰漫性肺泡損傷和炎症細胞浸潤,早期的特徵是肺水腫、纖維素滲出、透明膜形成、脫屑性肺炎及灶性肺出血等病變;機化期可見到肺泡內含細胞性的纖維黏液樣滲出物及肺泡間隔的成纖維細胞增生,僅部分病例出現明顯的纖維增生,導致肺纖維化甚至硬化。
SARS的臨床表現輕重不一,存在很大差別,部分病人在感染後可能無任何癥狀,兒童臨床表現較為輕微,而成人往往較重,這與一般思維慣性剛好相反(成人免疫力較高,按理說癥狀應該較為輕微,可結果相反,提示本病可能與免疫力正相關),大部分成人患者在感染後短期內即發展為肺炎,甚至出現ARDS和多器官功能衰竭。大部分SARS患者均為成年人,平均年齡38歲,有流行病學史,常常有密切接觸史或有明確的傳染過程。臨床潛伏期為1-12天。前驅癥狀不很明顯,起病急驟,發熱、寒戰、伴全身和呼吸道癥狀。抗菌藥物無明顯效果。
發熱為多數SARS患者的首發而最為常見的癥狀,少數患者體溫正常,多數為持續性高熱,體溫常在38°C以上,最高可達40°C。病人體質虛弱可不發熱,伴白細胞數少。
通常為流感樣癥狀,常見為全身肌肉疼痛,關節酸痛,疲乏、多汗、頭痛、眩暈,不常見的有咳痰、咽痛、鼻炎、噁心、嘔吐、腹瀉。部分患者病情嚴重,可出現神志模糊,煩躁。
多數患者無上呼吸道卡他癥狀,可有咳嗽,多為乾咳、少痰,偶有血絲痰,可有胸悶、胸痛,嚴重時出現呼吸加速,氣促、呼吸窘迫,部分患者出現低氧血症,少數患者迅速進展為急性呼吸衰竭。
主要為肺部體征,常與胸部X線片病變表現不平行。大部分患者體溫升高,氣促、呼吸音粗,呼吸頻率快,雙肺底可聞及吸氣期濕羅音。肺實變時叩診濁音,觸覺語顫增強。未見皮疹和淋巴結腫大和紫癜。這一陰性癥狀很重要,如果發現有皮疹、淋巴結腫大等,可能要重新考慮診斷。
(一)外周血象和生化檢查
外周血白細胞計數一般不升高,或降低,常有淋巴細胞減少,文獻報道,診斷淋巴細胞減低的臨界值為1.2x10 9/L,淋巴細胞絕對值<0.9x10 9/L可作為診斷SARS的輔助診斷指標,(0.9-1.2)x10 9/L為可疑,>1.2x10 9/L不支持SARS診斷。可有血小板降低。部分患者血清轉氨酶、乳酸脫氫酶等升高。少數患者伴凝血功能異常。
(二)胸部影像學
胸部X線檢查早期可無異常,一般1周內逐漸出現肺紋理粗亂的間質性改變、斑片狀或片狀滲出影,典型的改變為磨玻璃影及肺實變影。可在2-3天內波及一側肺野或兩肺,約半數波及雙肺。病灶多在中下葉並呈外周分布。少數出現氣胸和縱隔氣腫。CT還可見小葉內間隔和小葉間隔增厚(碎石路樣改變)、細支氣管擴張和少量胸腔積液。病變後期部分患者肺部有纖維化改變。
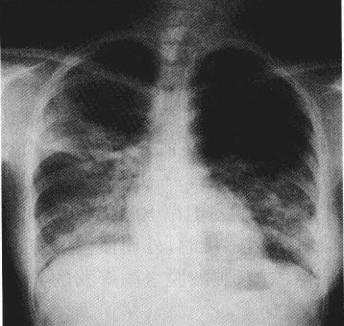
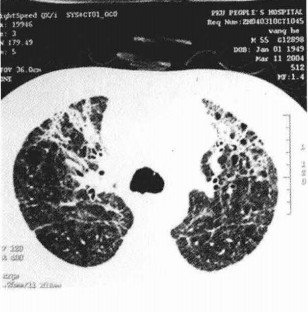
(三)病原學檢查
病原診斷早期可用鼻咽部沖洗/吸引物、血、尿、便等標本行病毒分離和聚合酶鏈反應(PCR)。平行檢測進展期和恢復期雙份血清SARS病毒特異性IgM、IgG抗體,抗體陽轉或出現4倍或以上升高,有助於診斷和鑒別診斷。常用免疫熒光抗體法(IFA)和酶聯免疫吸附法(ELISA)檢測。
產有與SARS患者接觸或傳染給他人的病史,起病急、高熱、有呼吸道和全身癥狀,血白細胞正常或降低,有胸部影像學變化,配合SARS病原學檢測陽性,排除其他表現類似的疾病,可以作出SARS的診斷。但需和其他感染性和非感染性肺部病變鑒別,如下列所示:
此外,尚需與普通典型肺炎、普通非典型肺炎、流感、嗜肺軍團桿菌肺炎、肺孢子菌肺炎等鑒別。
目前對於SARS的治療仍以對症支持和針對併發症的治療為主,尚缺乏針對病因SARS-CoV的特異性治療。
卧床休息、早期給予鼻導管吸氧,維持穩定的動脈血氧飽和度>93%。對發熱、咳嗽等癥狀予對症治療。維持水電解質平衡,加強營養支持。
目的在於抑制異常的免疫病理反應,減輕全身炎症反應狀態,從而改善機體的一般狀況,減輕肺的滲出、損傷,防止或減輕後期的肺纖維化。主要用於有嚴重中毒癥狀、明顯呼吸困難、休克、ARDS等患者。可使用40-240mg/d甲基潑尼松龍,具體劑量根據病情調整。長期大劑量激素的副作用也很明顯,很多SARS病人因為大量用激素,命保住了,卻在數年後出現了股骨頭壞死的副作用。
對重症SARS患者出現呼吸衰竭時應及時給予呼吸支持治療,包括經鼻管或面罩吸氧、無創或有創正壓通氣治療。
SARS屬於自限性疾病,需要機械通氣的患者約佔7%,故大多數預後良好。部分患者出院後肺部仍有條索狀斑片影或間質纖維化,但隨著時間推移肺部病變可逐步吸收消失。死亡病例中多為有基礎疾病或年齡大於55歲的患者。
診斷學、內科學-SARS前線培訓教程
注:僅供參考,身體疾病請咨詢專業醫生。
傳染性非典型肺炎(嚴重急性呼吸綜合徵,SARS)是由SARS冠狀病毒(SARS-CoV)引起的一種具有明顯傳染性、可累及多個臟器系統的特殊肺炎,世界衛生組織…
支原體肺炎(mycoplasmal pneumonia)舊稱原發性非典型肺炎、冷凝集陽性肺炎,是由支原體(mycoplasma,MP)感染引起的、基本病程間…
非典型肺炎於2002年11月開始在廣東地區流行,此後相繼在香港地區和其他國家陸續報告,臨床主要表現為肺炎,在家庭和醫院有顯著的聚集現象,病原體為新的冠狀病毒…
健康諮詢描述: 小孩子最近一直都會在咳嗽,他跟我們說感覺自己的肺部好像有東西一直在梗塞著,自己的喉嚨一直很不舒服,所以就會一直咳嗽,後來才知道小孩子自己這是肺炎…
重症急性呼吸綜合徵(SARS)為一種由SARS冠狀病毒(SARS-CoV)引起的急性呼吸道傳染病,世界衛生組織(WHO)將其命名為重症急性呼吸綜合徵。本病為…